
Sommaire
La sérotonine est à la fois une hormone et un neurotransmetteur. Elle est essentielle pour réguler l’humeur, le mouvement, le sommeil et bien plus encore. Que fait-elle d’autre et que se passe-t-il lorsqu’elle est déséquilibrée ? Lisez la suite pour en savoir plus !
Qu’est-ce que la sérotonine ?
Définition et vue d’ensemble
La sérotonine est une molécule de signalisation importante dans le cerveau et le corps. Elle est communément appelée « neurotransmetteur du bonheur » ou « hormone du bonheur » en raison de son rôle prépondérant dans la régulation de l’humeur.
La sérotonine joue un rôle important dans le cerveau, où sa principale fonction est de transmettre des messages entre les cellules nerveuses. Selon certaines théories scientifiques, la sérotonine est impliquée dans tous les aspects du comportement humain.
Cependant, la sérotonine cérébrale représente moins de 2 % de la sérotonine totale présente dans notre corps. La plupart de la sérotonine (plus de 90%) est en fait fabriquée, stockée et libérée par l’intestin. De plus, environ 5 à 8 % de la sérotonine est stockée dans les plaquettes qui circulent dans le sang.
Ainsi, les rôles de la sérotonine dans l’organisme sont nombreux et variés. Les recherches suggèrent que la sérotonine a une influence:
- L’humeur et les émotions
- Mouvement (fonction motrice)
- Le cycle veille-sommeil
- Température du corps (thermogénèse)
- Appétit
- Les selles
- Diverses fonctions intestinales
- Coagulation du sang (agrégation des plaquettes)
- La constriction et la relaxation des vaisseaux sanguins (vasoconstriction et vasodilatation)
- Réponses immunitaires
- Développement des os
- Fonction cardiaque
- Fonction reproductive et comportement sexuel
- Perception de la douleur
La sérotonine, « l’hormone du bonheur », est à la fois une hormone et un neurotransmetteur. Elle aide à réguler de nombreuses fonctions essentielles de l’organisme, de l’humeur et du sommeil à la coagulation du sang et à la réponse immunitaire.
Que fait la sérotonine ?
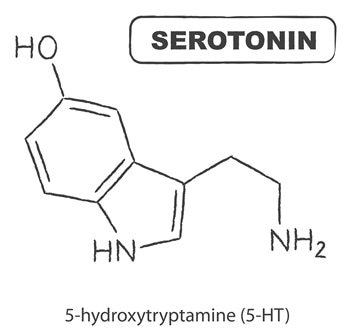
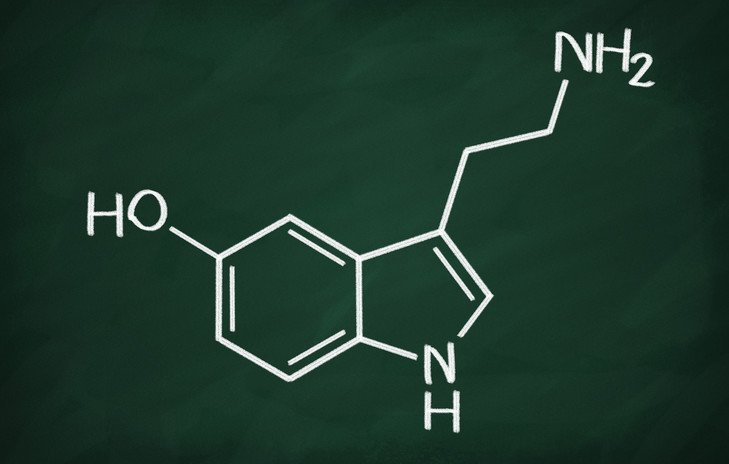
Découverte dans les années 1940, la sérotonine – également connue sous le nom de 5-hydroxytryptamine, ou « 5-HT » en abrégé – est actuellement considérée comme jouant de nombreux rôles essentiels dans l’humeur, le comportement, l’intestin et le fonctionnement optimal de l’organisme (homéostasie).
Les soi-disant « déséquilibres » ou autres anomalies de la fonction sérotonine ont été associés à des symptômes qui peuvent interférer avec la santé mentale et physique et qui peuvent altérer considérablement la qualité de vie.
Selon certaines hypothèses et des recherches limitées, l’augmentation du taux de sérotonine pourrait aider à soulager l’anxiété, la dépression, les migraines et le syndrome du côlon irritable, prédominant dans la constipation. Cependant, des études à plus grande échelle sont nécessaires.
Production et élimination
La majorité de la sérotonine est fabriquée, stockée et libérée par les cellules de la muqueuse intestinale (cellules entérochromaffines). Ces cellules fabriquent la sérotonine à partir de l’acide aminé L-tryptophane, qui est le principal « élément constitutif », ou précurseur métabolique de la sérotonine.
On pense que certains types spécifiques de bactéries du tube digestif humain stimulent la production de sérotonine dans l’intestin. La flore intestinale équilibre en fait le métabolisme du tryptophane (par la voie de la kynurénine), influençant la quantité de L-tryptophane disponible pour la production de sérotonine.
Cependant, la sérotonine produite par l’intestin ne peut pas traverser la barrière hémato-encéphalique. C’est pourquoi les cellules du cerveau doivent produire leur propre sérotonine, soit à partir du L-tryptophane, soit à partir du 5-hydroxytryptophane (5-HTP), un sous-produit du L-tryptophane.
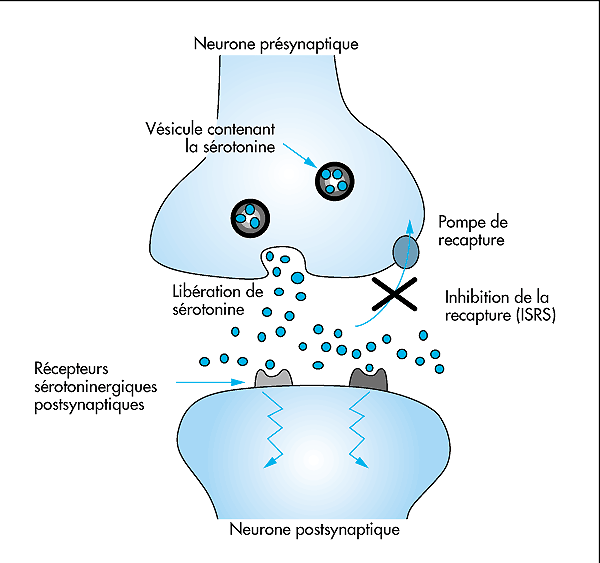
Inversement, l’excès de sérotonine et le cerveau et l’intestin sont « désactivés » par plusieurs mécanismes différents. Par exemple, des protéines appelées transporteurs de sérotonine « nettoient » ou « retirent » (recaptent) la sérotonine des synapses neuronales et la ramènent dans les neurones où elle peut être réutilisée.
Par ailleurs, la sérotonine libérée dans le sang est soit absorbée par les plaquettes, soit métabolisée dans le foie et les poumons par des enzymes appelées monoamine oxydase (MAO-A), aldéhyde et alcool déshydrogénase.
La sérotonine est produite à partir du tryptophane, à la fois dans l’intestin et dans le cerveau, où elle remplit différentes fonctions. Elle est ensuite décomposée par les enzymes de la monoamine oxydase et d’autres mécanismes. L’équilibre relatif entre la vitesse de production de la sérotonine et sa décomposition ultérieure est l’un des principaux facteurs qui déterminent la quantité de sérotonine « active » disponible chez une personne.
Autres neurotransmetteurs
Monoamines
La sérotonine n’est qu’un membre de la famille des neurotransmetteurs « monoamine », qui comprend également d’autres neurotransmetteurs importants tels que la noradrénaline et la dopamine. Les chercheurs pensent actuellement que tous ces neurotransmetteurs travaillent ensemble pour influencer et réguler l’humeur.
Par extension, les niveaux de chacun de ces neurotransmetteurs peuvent affecter l’humeur d’une personne. Par exemple, une méta-analyse de données provenant de plus de 50 études différentes a montré qu’un abaissement artificiel des niveaux de ces neurotransmetteurs peut provoquer une « mauvaise humeur » et d’autres symptômes connexes (cela se fait généralement en épuisant dans l’organisme les précurseurs métaboliques nécessaires à la fabrication de ces neurotransmetteurs, tels que le tryptophane ou la tyrosine).
Toutefois, ces effets n’ont été observés que chez des personnes présentant certains facteurs de risque préexistants – tels qu’un diagnostic antérieur de dépression ou des antécédents familiaux de troubles dépressifs – et ne sont pas nécessairement observés chez des personnes par ailleurs en bonne santé.
Il a également été proposé que les déséquilibres dans les niveaux ou l’activité relative de la sérotonine, de la dopamine et de la norépinéphrine jouent un rôle dans d’autres affections psychiatriques courantes, comme le trouble bipolaire.
Cependant, certains chercheurs ont proposé que de faibles niveaux combinés de ces trois neurotransmetteurs – et pas seulement une faible concentration de sérotonine – pourraient être importants pour comprendre comment ces troubles de l’humeur se développent et évoluent à l’origine.
Hormones
Dans la glande pinéale, la sérotonine est utilisée pour fabriquer de la mélatonine, une hormone qui synchronise l' »horloge biologique » ou rythme circadien du corps. Lorsque la sérotonine est faible, cela limite la quantité de mélatonine qui peut être produite dans le corps, ce qui peut interférer avec le cycle veille-sommeil.
La sérotonine est l’un des principaux neurotransmetteurs « monoamine », avec la dopamine, la norépinéphrine et d’autres. Ces neurotransmetteurs (et l’équilibre entre eux) sont tous considérés comme essentiels pour la santé mentale et le cycle veille-sommeil, entre autres fonctions importantes.
Troubles de santé associés
Notez que lorsque nous parlons de troubles associés à la sérotonine, il est important de réaliser que ces troubles ne sont pas nécessairement dus directement aux niveaux de sérotonine ou à la production de sérotonine en soi. Ils peuvent plutôt résulter de problèmes de recapture de la sérotonine ou de la disponibilité de certains récepteurs de la sérotonine. Plus de 15 types de récepteurs différents ont été découverts à ce jour, dont les bien connus 5-HT1A, 5-HT2A et 5-HT2C.
En outre, la majorité des études couvertes dans cet article ne portent que sur des associations, ce qui signifie qu’une relation directe de cause à effet n’a pas encore été établie de manière concluante.
Par exemple, ce n’est pas parce que la dépression a été associée à un faible taux de sérotonine dans certaines zones du cerveau que cela signifie que la dépression est en fait directement causée par un faible taux de sérotonine. Les données manquent pour faire de telles affirmations.
De plus, même si une étude a montré qu’un faible taux de sérotonine dans le cerveau contribue à la dépression, il est très peu probable que les niveaux de sérotonine soient le seul facteur causal. Les troubles complexes comme la dépression impliquent toujours de multiples facteurs possibles – notamment la chimie du cerveau, l’environnement, l’état de santé et la génétique – qui peuvent varier d’une personne à l’autre et qui peuvent interagir de manière très complexe pour provoquer un effet particulier sur la santé ou le bien-être.
Dans cette optique, des études limitées ont établi un lien entre des niveaux anormaux de sérotonine et :
- divers troubles mentaux et psychiatriques, tels que la dépression, l’anxiété, l’agression, le trouble obsessionnel-compulsif (TOC), la toxicomanie et la schizophrénie
- Le syndrome du côlon irritable (SCI)
- Les maladies cardiaques
- Ostéoporose
De plus, les scientifiques pensent que la sérotonine relie le microbiome de l’intestin au cerveau – formant ce que l’on appelle « l’axe intestin-cerveau ». La diminution de la diversité et de la stabilité des bactéries intestinales bénéfiques a été associée à des problèmes de santé liés à la sérotonine, en particulier chez les personnes âgées.
De nombreux troubles psychiatriques et autres problèmes de santé ont été associés à des taux anormaux de sérotonine. Il s’agit notamment de la dépression, de l’anxiété, du SCI, des maladies cardiaques et de l’ostéoporose. Cependant, les niveaux « faibles » ou d’autres dysrégulations de la sérotonine ne sont pas nécessairement leur seule ou directe cause, car de nombreux facteurs divers peuvent interagir ensemble de manière complexe pour produire ces conditions ou symptômes.
Quand faut-il « augmenter » les taux de sérotonine ?
Comme toute substance bioactive présente dans l’organisme et le cerveau, les taux de sérotonine doivent être soigneusement équilibrés afin de garantir un état de santé général optimal.
Cependant, ce fait important se perd parfois dans la façon dont de nombreuses personnes discutent de certains sujets de santé populaires, tels que les taux de sérotonine et de dopamine.
Malheureusement, on a souvent l’impression qu’en avoir « plus » est toujours « mieux » – ce qui n’est absolument pas le cas !
Par exemple, des taux élevés de sérotonine peuvent provoquer le syndrome sérotoninergique, une maladie grave qui peut être potentiellement mortelle.
De plus, l’augmentation du taux de sérotonine peut parfois aggraver les symptômes d’autres maladies préexistantes (comme les TOC).
Par conséquent, il ne faut pas supposer qu’une augmentation du taux de sérotonine ou de l’activité est nécessairement toujours une bonne chose. C’est pourquoi il est essentiel de toujours en parler à votre médecin avant de décider d’essayer un changement de mode de vie ou de prendre de nouveaux compléments, car seul un professionnel de la santé qualifié peut vous aider à déterminer le traitement le plus efficace et le plus sûr pour vous, en fonction de vos besoins spécifiques et de vos antécédents médicaux.
Tester la sérotonine
La sérotonine qui est libérée dans le sang est rapidement décomposée dans le foie et les poumons, en métabolites inactifs (tels que la 5-HIAA) qui sont finalement excrétés dans l’urine.
C’est pourquoi le sang et l’urine contiennent généralement des traces de sérotonine. Par extension, le niveau de sérotonine d’une personne dans ces fluides corporels peut parfois être un marqueur diagnostique utile pour les anomalies et les problèmes de santé liés à la sérotonine. Par exemple, de plus grandes quantités de sérotonine dans le sang/l’urine peuvent être observées chez les personnes atteintes de tumeurs productrices de sérotonine (tumeurs carcinoïdes).
Néanmoins, il existe un large éventail de limitations importantes qui réduisent la fiabilité des tests d’urine lorsqu’on essaie d' »estimer » les niveaux réels de sérotonine disponibles dans le cerveau. Par exemple :
- La sérotonine ne traverse généralement pas la barrière hémato-encéphalique (BHE), ce qui signifie que les niveaux de sérotonine dans le sang ne correspondent pas nécessairement aux niveaux de sérotonine active dans le cerveau.
- Même si la sérotonine traverse la BHE, elle est libérée de façon intermittente et peut être influencée par de nombreux stimuli différents et d’autres facteurs imprévisibles. Cela signifie qu’une mesure unique à un moment donné n’est pas nécessairement un indicateur fiable des niveaux « normaux » ou « typiques » de sérotonine d’une personne.
- De plus, les niveaux de sérotonine peuvent varier considérablement d’une partie du cerveau à l’autre. Ainsi, une fois encore, une mesure unique ne dit pas nécessairement comment une partie spécifique du cerveau utilise la sérotonine.
- Enfin, les niveaux de sérotonine peuvent varier d’un jour à l’autre pour une même personne. En réalité, il faudrait donc tester les niveaux de sérotonine plusieurs fois à des jours différents pour obtenir un « instantané » fiable des niveaux globaux de sérotonine d’une personne.
Pour ces raisons, il est utile de rester sceptique quant à l’utilisation des taux de sérotonine dans l’urine pour vérifier les soi-disant « déséquilibres des neurotransmetteurs ». Bien que de nombreuses entreprises qui fournissent ces tests affirment que les niveaux dans l’urine correspondent directement et de manière fiable aux niveaux de neurotransmetteurs cérébraux, les recherches ont montré à plusieurs reprises que ce n’est pas nécessairement le cas.
En outre, on sait que nombre de ces sociétés utilisent intentionnellement des gammes de référence extrêmement étroites, sans aucune base scientifique, souvent pour vendre des compléments à leurs clients!
En revanche, des tests plus fiables des niveaux de sérotonine comprennent les tests du liquide céphalorachidien (LCR) ou les mesures de la sérotonine dans les plaquettes sanguines. En effet, ces mesures sont soit des mesures plus « directes » de la sérotonine dans le cerveau et le système nerveux (comme pour les tests du LCR), soit basées sur des mesures plus « stables » et présentant moins de fluctuations soudaines dans le temps (comme pour les tests de plaquettes).
En fin de compte, cependant, la TEP est vraiment le seul moyen « direct » de détecter avec précision et fiabilité les changements de production de sérotonine dans des zones spécifiques du cerveau.
La sérotonine cérébrale est difficile à mesurer. La sérotonine ne traverse pas la barrière hémato-encéphalique, ce qui signifie que les analyses d’urine et de sang ne sont souvent ni utiles ni fiables. Actuellement, la seule façon de mesurer directement la sérotonine cérébrale est de passer un scanner TEP.
Risques et sécurité
Comme tout composé bioactif, la sérotonine (et les substances qui l’influencent potentiellement) a la possibilité de provoquer des effets secondaires indésirables et d’autres risques et dangers potentiels.
En outre, toute substance ou tout autre facteur susceptible d’influencer les taux de sérotonine peut également avoir une interaction imprévisible et négative avec d’autres facteurs alimentaires, des suppléments et des médicaments, des conditions de santé préexistantes et d’autres facteurs importants liés à la santé.
Par conséquent, assurez-vous de toujours discuter au préalable avec votre médecin de tout nouveau complément ou changement de mode de vie. Assurez-vous également qu’il ou elle est pleinement conscient(e) de tout autre facteur pertinent (comme les régimes alimentaires spéciaux, les médicaments actuels ou les suppléments) qui pourrait avoir un impact sur votre santé. Les informations contenues dans cet article ne doivent jamais être utilisées pour remplacer un traitement conventionnel.
Syndrome de la sérotonine

Un excès de sérotonine peut entraîner un syndrome sérotoninergique, qui résulte souvent d’interactions médicamenteuses indésirables et qui peut être mortel.
La MDMA, le LSD et d’autres drogues de synthèse peuvent provoquer le syndrome sérotoninergique et ne doivent pas être pris sans surveillance médicale ou en dehors d’un environnement psychothérapeutique.
Interactions médicamenteuses
L’utilisation de millepertuis, de SAM-e ou de lithium en même temps que des médicaments sérotoninergiques tels que les inhibiteurs sélectifs du recaptage de la sérotonine (ISRS), les inhibiteurs de la monoamine oxydase (IMAO) ou les triptans peut augmenter considérablement le risque de syndrome sérotoninergique, une maladie potentiellement mortelle et potentiellement mortelle.
Autres risques potentiels
Un taux de sérotonine anormalement élevé dans le sang (hypersérotonémie) est une constatation constante chez les personnes atteintes d’autisme. De même, les femmes enceintes souffrant d’hypersérotonémie sont plus susceptibles de donner naissance à des enfants autistes.
En ce qui concerne la sérotonine, « plus » n’est pas toujours synonyme de « mieux » ! Il existe certains risques potentiels associés à un taux de sérotonine élevé, qu’il est important de connaître. Par exemple, un excès de sérotonine peut provoquer le syndrome sérotoninergique, une maladie potentiellement mortelle.
Mot de la Fin
La sérotonine est une molécule de signalisation importante dans le cerveau et le corps. Elle est communément appelée « neurotransmetteur du bonheur » ou « hormone du bonheur » en raison de son rôle prépondérant dans la régulation de l’humeur.
La majorité de la sérotonine dans le corps humain est fabriquée et métabolisée entièrement dans l’intestin. Le cerveau doit produire sa propre sérotonine, car cette hormone ne peut pas traverser la barrière hémato-encéphalique.
La sérotonine a une vaste gamme de fonctions connues et suspectées, notamment la régulation de l’humeur (une tâche qu’elle semble partager avec d’autres neurotransmetteurs comme la dopamine), le mouvement, le sommeil, la température corporelle, l’appétit, le fonctionnement de l’intestin, la coagulation du sang, la réponse immunitaire, et bien plus encore.
Les déséquilibres du système sérotoninergique ont été associés à des affections aussi diverses que les migraines, les maladies mentales (principalement la dépression), le syndrome du côlon irritable (SCI), les maladies cardiaques et l’ostéoporose.
Un excès de sérotonine dans l’organisme peut entraîner un syndrome sérotoninergique, une maladie potentiellement mortelle. L’association de tout médicament ou supplément susceptible d’augmenter la sérotonine peut accroître le risque de syndrome sérotoninergique chez une personne. Consultez votre médecin avant d’utiliser de telles substances.




